© 2025 Iniciativa pro efektivní zdravotnictví
Akutní lůžková péče v ČR stojí před nezbytnou transformací. Současný rozsah sítě přináší nejen značné náklady (57 % nákladů na zdravotní péči v systému veřejného zdravotního pojištění), ale i fragmentaci služeb pro akutně nemocné pacienty. Přestože systém zajišťuje vysokou dostupnost péče, jeho efektivita je omezena nerovnoměrným rozložením zdrojů napříč regiony, nízkou obložností akutních lůžek a nedostatkem kapacit pro následnou a dlouhodobou péči. Stárnutí populace, rostoucí výskyt chronických onemocnění a vyšší nároky seniorů zvyšují tlak na zdravotní systém, zejména v oblasti interní, geriatrické, následné či péče na sociálně-zdravotním pomezí. Navzdory relativnímu dostatku zdravotnického personálu dochází k jeho přetížení, a to kvůli fragmentaci péče do mnoha zařízení a oddělení, zbytečným přesčasům a značné administrativní zátěži
Řešením je reforma formou optimalizace sítě: proměna málo využívaných lůžek a oddělení na ta, která se více zaměřují na potřebnou péči v regionu, rozvoj jednodenní chirurgie, digitalizace, přerozdělení personálu napříč regiony a specializacemi, ale také posílení primární a následné péče či systémové zlepšení pracovních podmínek zdravotníků. Aplikace navrhovaných doporučení umožní lépe reagovat na změny demografické a epidemiologické, ale také posílí udržitelnost celého zdravotního systému.
Tuto kapitolu ve studii si můžete přečíst také jako PDF.
ČR má rozsáhlou síť nemocnic poskytujících akutní péči. V roce 2023 jich bylo celkem 160 s 49 tisíci lůžky. V počtu lůžek jednotek intenzivní péče na obyvatele patříme mezi evropské lídry: na každých 100 000 obyvatel připadá 53 lůžek (průměr EU je 25). Počet oborově specializovaných jednotek intenzivní péče je v ČR vysoký, což zvyšuje náklady a vede k fragmentaci péče v rámci jednotlivých zařízení. Většina těchto zařízení poskytuje nepřetržitou péči, zajišťující širokou dostupnost péče pacientům. Z hlediska úhrad existují rozdíly mezi péčí poskytovanou ve specializovaných centrech a mimo ně (často s nižší základní sazbou za úhradu péče).
Akutní lůžková péče však čelí výzvám vyžadujícím komplexní reformu. Roste důraz na prevenci a primární péči, s cílem snížit potřebu hospitalizací a celkovou zátěž systému. Jen mezi lety 2019–2024 se náklady na akutní lůžkovou péči zvýšily o 68,5 %, v roce 2024 tvořily asi 57 % nákladů zdravotního pojištění (včetně nákladů na centrová léčiva.
Distribuce akutních lůžek nereaguje na rostoucí podíl starší populace a výskyt chronických onemocnění. V roce 2019 mělo 75 % seniorů (65 let a starší) dlouhodobé zdravotní potíže, přičemž s věkem narůstá i počet zdravotních komplikací. Tyto faktory zvyšují riziko hospitalizací, včetně těch opakovaných. Častější a složitější hospitalizace seniorů na akutních lůžkách zvyšují tlak na zdravotní systém a představují značnou ekonomickou zátěž. Během dlouhých akutních hospitalizací se rovněž zvyšují rizika související se samotnou hospitalizací, například z důvodu nízké mobility a absence aktivizace pacientů, úbytku svalové hmoty, rizika nemocničních infekcí a dalších.
Stárnutí populace zvyšuje požadavky na dlouhodobou dostupnost zdravotní a sociální péče, včetně té poskytované v komunitním prostředí nebo přímo v domácnostech. Tyto služby jsou zatím nedostatečně rozvinuty. Stárnutí klade vyšší požadavky na kapacity péče, zejména v oblastech primární, interní, geriatrické či následné péče, které musí být dobře dostupné ve všech regionech ČR. Efektivitu však brzdí nerovnoměrné rozložení a neefektivní využití zdravotnického personálu. Přestože je lékařů a sester relativně vysoký počet, jejich fragmentace do mnoha oddělení zbytečně zvyšuje počet personálu potřebného pro zajištění nepřetržitého provozu, aniž by se tím výrazně zlepšila kvalita nebo dostupnost péče.

V ČR mají pacienti k dispozici velké množství akutních lůžek, jejichž počet se ale mezi kraji výrazně liší. Podle ÚZIS (2022) jich je nejvíce v Praze a Středočeském kraji (916 na 100 tisíc obyvatel), zatímco nejméně ve Zlínském (381) a Karlovarském kraji (364). Vzhledem k omezeným zdrojům však vysoká kapacita akutní lůžkové péče omezuje dostupnost péče následné a dlouhodobé, která je již nyní nedostatečná. ÚZIS přitom odhaduje, že do roku 2030 bude potřeba počet lůžek pro následnou a dlouhodobou ošetřovatelskou péči navýšit minimálně o 5,3 tisíce.37Vedle počtu lůžek je klíčová míra jejich obložnosti, tedy efektivita jejich využití. V Karlovarském, Zlínském a Pardubickém kraji je sice lůžek méně, ale ani zde obložnost nepřesahuje 72 %.
V roce 2022 dosahovala průměrná obložnost akutních lůžek 56 % a intenzivních 63 %, přičemž některé obory, jako chirurgie (56 %) nebo dětská intenzivní péče (40 %), vykazují ještě nižší hodnoty. Naopak lůžka následné a dlouhodobé péče jsou často obsazena z více než 80 %, zejména v Praze, Plzeňském a Pardubickém kraji.
Cílem však není obložnost neomezeně zvyšovat, neboť příliš vysoká míra (nad 85 % dle doporučení britského NICE) může vést k nedostatku lůžek při náhlém nárůstu pacientů, například během chřipkové epidemie a vyššímu riziku šíření nemocničních infekcí.
Mezi roky 2010 a 2022 klesl celkový počet akutních hospitalizací o 13 %, u seniorů naopak vzrostl (o 7 % ve věku 65–84 let a o 15 % nad 85 let). U starších pacientů také významně přibylo hospitalizací spojených s operacemi, úrazy či intenzivní péčí. Naproti tomu využití dětských oddělení dlouhodobě klesá, což odpovídá trendu nižší porodnosti ve vyspělých zemích.
I z pohledu počtu dní strávených na lůžku se celkový objem akutní péče za posledních 10 let snižoval, o 1,5 % ročně. U seniorů však zůstává průměrná délka hospitalizace vyšší než je průměr EU, zejména u diagnóz spojených se stářím, jako je Alzheimerova choroba, demence či zlomenina stehenní kosti. Tabulka níže zobrazuje srovnání situace v ČR s průměrem EU pro věkovou kategorii 85–89 let, tedy u typické skupiny klientů dlouhodobé péče v pobytových službách. Přestože data pocházejí z pandemického roku 2021, délka hospitalizace v ČR převyšuje v těchto diagnózách průměr EU o desítky dní. Tento markantní rozdíl naznačuje významnou neefektivitu českého systému a nedostatečné kapacity následné péče, zejména pro seniory.
Vzhledem k probíhající demografické změně, technologickému pokroku a novým léčebným metodám, vč. jednodenní péče, lze očekávat, že tyto trendy budou nadále snižovat poptávku po akutních lůžkách ve prospěch lůžek následné a dlouhodobé péče.
ČR si v počtu zdravotních pracovníků v nemocnicích vede relativně dobře. Počet plných úvazků lékařů na 1 000 obyvatel je srovnatelný s Německem či Francií. Od roku 2010 dokonce v akutní lůžkové péči přibylo výrazně více lékařů (+ 4,5 tisíce) než v jiných oblastech péče. Přestože hustota lékařů i sester od roku 2010 vzrostla, zároveň se zvýšila poptávka po péči. Společně s nerovnoměrným rozmístěním zdravotníků napříč regiony čelí některé nemocnice nedostatku personálu a jsou tak nucené omezovat provoz nebo dokonce uzavírat některá oddělení.
Kapacitu klíčových sektorů dále ohrožuje stárnutí pracovníků ve zdravotnictví. V oborech jako všeobecné praktické lékařství, chirurgie, rehabilitace či ortopedie tvoří minimálně jednu pětinu lékaři starší 60 let. U zdravotních sester to je asi 14 %. Významnou výzvu přináší i vysoký podíl žen ve zdravotnictví: u absolventů všeobecného lékařství až 66 %. Pro mnoho z nich je možnost skloubit kariéru s rodičovstvím klíčovým faktorem při volbě nebo setrvání v oboru. Nejen u žen lékařek mohou nepřizpůsobené pracovní podmínky vést k opuštění zaměstnání. Dle průzkumu Mladých lékařů až pětina absolventů medicíny po narození dítěte zvažuje odchod z oboru.
Pokud jde o velikost pracovních sil zdravotnictví do budoucna, podle odhadů Ministerstva zdravotnictví ČR lékařské fakulty do roku 2030 připraví asi 10,2 tisíce absolventů, tedy asi čtvrtinu současného počtu lékařů. Tento nárůst mírně převyšuje očekávaný počet lékařů starších 65 let (8,4 tisíce), ale sám o sobě nestačí. Stěžejní proto bude zajistit rovnoměrné rozložení lékařů mezi kraji, podpořit oblasti s největším nedostatkem a vytvořit podmínky pro pracující matky.
Nemocnice musí ve většině případů zajišťovat nepřetržitý provoz, což s sebou nese vysoké náklady a nutnost personálního obsazení několika směn. Současná právní úprava umožňuje lékařům až 416 hodin přesčasů ročně, to se ale v praxi často překračuje – dle průzkumu lékař průměrně odpracuje 77 hodin přesčasů měsíčně, tedy více než 900 hodin ročně. Důvodem vysokých přesčasů je však i nadměrná administrativa – místo péče o pacienty tak běžně lékař stráví až polovinu pracovní doby „papírováním“. Přetížení zdravotníků však zhoršuje kvalitu péče a zvyšuje riziko chyb, které mohou vážně ohrozit zdraví pacientů (u nevyspalých lékařů je riziko pochybení až dvojnásobné).
Transformaci akutní lůžkové péče můžeme docílit centralizací druhu péče, které není možné poskytovat v nejvyšší kvalitě a efektivně ve velkém počtu nemocnic. Přitom se nemusí jednat o celou oblast péče, může jít například jen o vybranou skupinu výkonů, u kterých data ukazují při vyšším objemu výkonů lepší výsledky péče. Dle výsledků průzkumu NAPO je za kvalitní péči ochotno cestovat více než jednu hodinu až 76 % Čechů.
Centralizace však musí probíhat strategicky a vycházet z komplexní analýzy sítě nemocnic, dopravní dostupnosti a jejich kapacit, včetně těch odborných. Jak ukazuje zahraniční praxe (např. reforma v Dánsku, která vedla k 2 % růstu produktivity ročně), centralizace musí být plánovaná, průběžně sledovaná dle indikátorů a komunikovaná mezi všemi klíčovými hráči – ministerstvem, plátci, nemocnicemi, regiony a pacientem. Tyto změny by měly iniciovat zdravotní pojišťovny, protože mají mandát s nemocnicemi vyjednávat smlouvy o jejich financování. Tato jednání by měla zohlednit personální zdroje, technické vybavení, počet výkonů na lékaře (nikoli na poskytovatele), kvalitu a efektivitu péče a potřeb populace ve spádové oblasti. Je však důležité, aby byl proces změn řízen ze strany Ministerstva zdravotnictví ČR a průběžně koordinován na úrovni krajů, aby nedošlo k omezení dostupnosti péče.
Zároveň, pokud dojde u přesunu určitého druhu péče z nemocnice v regionu do „centra“, neznamená to automaticky, že nemocnice musí své oddělení zavřít a pacient ztratí přístup k péči. Oddělení se mohou transformovat a vykonávat péči, která je v regionu potřebná. Oblasti péče, které nevyžadují péči v režimu 24/7, se mohou z nonstop provozů proměnit na denní stacionáře nebo nabízet jednodenní péči. Jistá rezerva lůžek by měla být ponechána pro mimořádné události. Nutností je ale ke změnám ve vnitřní organizaci nemocnice finančně motivovat.
Kromě center by zároveň měly vznikat komunitní nemocnice, typicky v regionech s nižší nabídkou akutní péče, zato však poskytující péči rehabilitační, následnou a dlouhodobou, včetně péče o starší a méně mobilní pacienty. Dobré fungování komunitní nemocnice musí být podpořeno financováním dle skutečných nákladů na péči. Vhodné nastavení akreditace pro výuku lékařů je zase klíčové pro zajištění dostupnosti kvalitní péče poskytované odborným personálem. Pozitivní vliv by mohla mít společná akreditace ke vzdělávání napříč zařízeními či povinná rotace studentů medicíny mezi nemocnicemi v regionech a centrech.
Komunitní nemocnice by měly úzce spolupracovat s dalšími zdravotnickými zařízeními a fungovat jako první kontaktní místo pro pacienty v případě, že jejich situaci nevyřeší praktický lékař. Jejich úkolem je posoudit, zda péči zvládnou samy, nebo je potřeba pacienta poslat do specializované nemocnice s pokročilejším vybavením. Dobrá koordinace mezi zařízeními bude stěžejní, stejně jako efektivní systém urgentního transportu pacientů a sdílení pacientských dat.

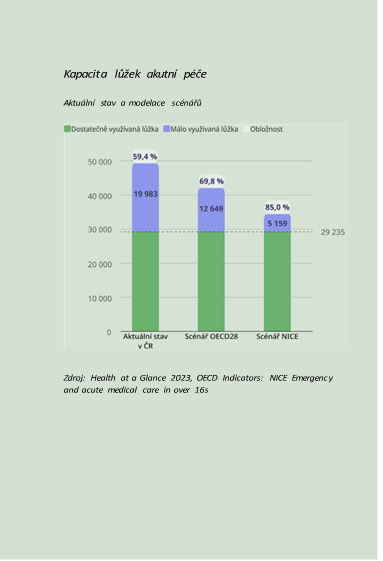
Graf znázorňuje odhad počtu lůžek, která by bylo možné transformovat na jinou formu péče dle zahraničních modelů. V roce 2023 bylo v ČR více než 49 tisíc lůžek akutní péče s průměrnou obložností 60 %, tedy s téměř 20 tisíc relativně málo využívanými lůžky.
Pokud by se obložnost zvýšila na průměr OECD (70 %), uvolnilo by se pro potřeby transformace lůžek (například na lůžka následná a dlouhodobá) přibližně 7 tisíc lůžek. Při 85 % obložnosti, kterou považuje za optimální britský NICE, by se počet lůžek s potenciálem k transformaci zvýšil na více než 14 tisíc. Lůžka s potenciálem k transformaci v obou scénářích představují lůžka, která jíž nyní chybí v dlouhodobé péči, často v regionech ČR, kde již nyní pozorujeme nedostatečné kapacity. Jak ale ukazujeme níže, deficit v této oblasti bude dosahovat až 39 tisíc lůžek.
V dalších několika letech by proto cílem mělo být 7 až 14 tisíc akutních lůžek transformovat na levnější a potřebnější lůžka dlouhodobé a následné péče, a tím zároveň snížit úvazkové a finanční kapacity, která akutní lůžka v nemocnicích vyžadují. Tyto změny bude potřeba provést komplementárně s posílením primární a ambulantní péče tak, aby nebyla ohrožena kvalita a dostupnost péče, zejména ve vybraných regionech naší země, které jsou odkázány na kapacity zařízení akutní lůžkové péče.
Zdravotnictví by se mělo mnohem více zaměřit na kvalitu života ve stáří, prevenci a koordinovanou péči. Klíčem je dobrá dostupnost geriatrické péče, multidisciplinární spolupráce a rozvoj komunitních služeb, které pomohou zkrátit hospitalizace a vrátit pacienta zpátky „do komunity“. Společně s plánováním propouštění přítomnost geriatrů prokazatelně zlepšuje výsledky péče a snižuje obsazenost lůžek. Klíčové bude naplnit vizi a cíle Národního plánu rozvoje geriatrie, který v dubnu 2025 schválila Vláda ČR, jakož i motivovat lékaře zvolit si geriatrickou specializaci.
Posílení vzdělávání v oblasti geriatrie je zásadní nejen pro samotné geriatry, ale také pro lékaře napříč různými specializacemi. Důležité je rovněž zapojení dalšího zdravotnického personálu jako jsou zdravotní sestry, fyzioterapeuti či nutriční specialisté, kteří také budou stále častěji pracovat se stárnoucí populací. Zvýšení povědomí o specifických potřebách seniorů, jako je křehkost, multimorbidita nebo pomalejší reakce na léčbu, by mohlo být podpořeno prostřednictvím kurzů a seminářů začleněných do vzdělávacích programů lékařských fakult i postgraduálního vzdělávání. Takové vzdělávání by přispělo ke zlepšení kvality péče a prevenci komplikací.
Kromě reorganizace sítě je důležité hledat další metody zlepšování efektivity a kvality péče přímo v nemocnicích. Pomoci může například zavedení pozice koordinátora, který by sledoval obsazenost lůžek na jednotlivých odděleních a plánoval využití kapacit sdílených mezi odděleními, např. operačních sálů. Také by se věnoval plánování propouštění pacientů– ideálně už po jejich přijetí, aby nemocnice šetřila čas, náklady a kapacity. Cílem je bezpečný návrat pacienta domů, snížení opakovaných hospitalizací a uvolnění akutních lůžek pro ty, kteří je skutečně potřebují. Koordinátorem může být nelékařský pracovník, musí ale projít odpovídajícím školením (možností je rozšíření vzdělávacích kurzů už dnes nabízených IPVZ).
Pobídky pro aktivní spolupráci akutní a ambulantní péče bude klíčové v oblasti zlepšení provázanosti služeb a snížení překážek, zejména pro chronicky nemocné po ukončení hospitalizace. Objednávání do specializovaných nemocničních ambulancí by přitom mělo ideálně probíhat elektronicky. Dobrým příkladem řízení poptávky po péči je i „online pohotovost“. Po vzoru Dánska, Spojených států a dalších zemí by bylo vhodné zřídit zdravotnická call centra, která by poskytovala informace pacientům, kteří se bojí o svůj zdravotní stav a jsou nuceni využívat služeb pohotovostí či rychlé záchranné služby. Pro větší efektivitu takových služeb bude klíčová implementace emergentního zdravotního záznamu a v budoucnu i jednotného pacientského záznamu.
Významnou příležitostí ke zvýšení efektivity zdravotní péče je důsledná elektronizace zdravotních dat (eHealth) a využití digitálních technologií, včetně umělé inteligence, která například už dnes dokáže na menší klinice ušetřit přes 20 hodin práce měsíčně. Plně digitalizovaná zdravotní dokumentace by umožnila lékařům snadný a rychlý přístup k údajům o pacientech, snížila administrativní zátěž, omezila duplicity a přispěla k vyšší bezpečnosti péče. Inspirací může být Estonsko, kde je 99 % zdravotnických dat digitalizováno a lékaři i pacienti mají okamžitý přístup k vyšetřením, předepsaným lékům i dalším informacím. Další příležitost pro dosažení větší efektivity spočívá v automatickém přepisu hlasových záznamů, který může zkrátit čas potřebný k tvorbě lékařských zpráv až o 40 % a zároveň snížit chybovost v dokumentaci.
Delegováním administrativy na jiné pracovníky se lékařům mohou uvolnit ruce pro odbornější činnosti. Velký potenciál skýtá rozšíření kompetencí zdravotních sester a farmaceutů, kteří by mohli převzít některé rutinní úkony, jako je správa chronické medikace či odběr anamnézy. Jak se ukazuje, zapojení klinických farmaceutů v praxi vede ke snížení míry vyhoření lékařů a ke zvýšení efektivity. Nelékařských zdravotnických profesí je však dnes nedostatek. Ministerstvo zdravotnictví se tento problém snaží aktivně řešit, rovněž je však potřeba navýšit počet pracovníků, kteří by převzali část administrativní zátěže. U praktických sester je zároveň pro rozšíření kompetencí důležité zjednodušit systém uznávání předchozího vzdělání, aby například po absolvování vysoké odborné školy mohly dále pokračovat magisterským vzděláním bez povinnosti získat titul bakaláře.
Udržení personálních kapacit ve zdravotnictví úzce souvisí s možností lépe slaďovat pracovní a rodinný život, zejména v prostředí s vysokým podílem pracujících žen. Právě zkrácené úvazky a flexibilní pracovní doba patří mezi nejžádanější benefity: 77 % dotázaných je označilo za klíčové pro sladění práce a rodičovství. K vyšší atraktivitě profese pak může přispět i rozvoj doprovodných služeb, jako jsou školky s delší otevírací dobou či dětské skupiny přímo v nemocnicích.
Klíčovou roli dále hraje i cílená podpora při návra-tu do zaměstnání po rodičovské dovolené. Inspirací může být britský program Supported Return to Training(SuppoRTT), který prostřednictvím opakovacích kurzů a mentoringu pomáhá lékařům a lékařkám se hladce vrátit do praxe. Taková opatření, jakož i pomoc se správným plánováním kariéry (např. pomoc s výbě-rem specializace) nejen usnadňují návrat zkušených odborníků, ale zároveň mohou být nástrojem, jak zvýšit motivaci k práci v méně obsazených regionech. Zahraniční zkušenosti ukazují, že zajištění lepší dostupnosti zdravotní péče, například prostřednictvím zajištění personálu v odlehlých oblastech, se vyplácí, protože přináší nejen zdravotní benefity, ale také výrazné úspory nákladů.